Tipps
- EKG immer in Zusammenhang mit aktueller Symptomatik / Klinik beurteilen
- Wenn möglich vorherige EKGs vergleichen (falls vorliegend)
- Bei unplausiblen EKG-Veränderungen (insb. im Vergleich zu Vor-EKGs):
- Elektrodenposition prüfen
- Frühzeitig EKG erneut ableiten
- In der Klinik: Vergleich mit präklinisch abgeleiteten EKGs!
- Klassische EKG-Indikationen:
EKG-Ableitungen
12-Kanal EKG (Standard-Ableitungen)
Standard-Ableitungen Elektrodenpositionen
Extremitätenableitungen (nach Ampelfarben):
- RA (rechter Arm = rot)
- LA (linker Arm, gelb)
- LL (linkes Bein = grün)
- RL (rechtes Bein = schwarz, „Nullelektrode“)
Brustwandableitungen (V1-6)
- V1: 4. ICR, parasternal rechts
- V2: 4. ICR, parasternal links
- V3: zwischen V2 V4
- V4: 5. ICR, medioclavicular
- V5: auf Höhe von V4, vordere Axillarlinie
- V6: auf Höhe von V4, mittlere Axillarlinie
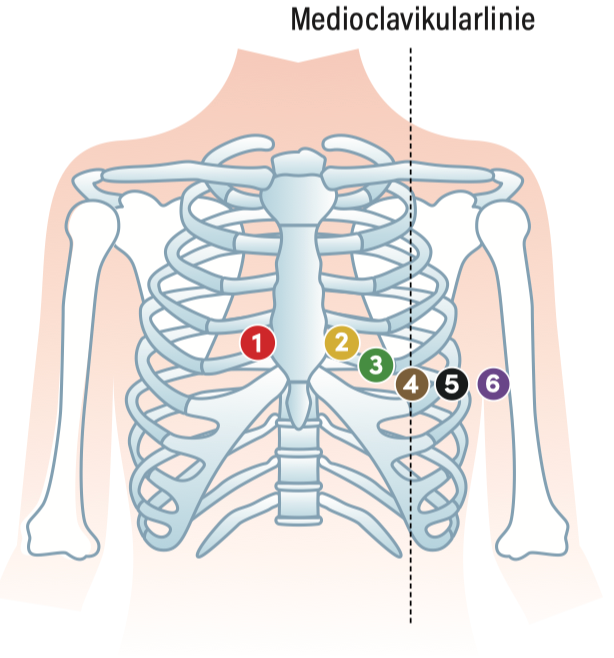
Rechtsventrikuläre Ableitungen
Indikation: Verdacht auf rechtsventrikuläre Ischämie / ischämieverdächtige Beschwerden ohne typische Ischämie-Beweise in den "Standard-Ableitungen".
Rechtsventrikuläre Ableitungen Elektrodenpositionen
Verschiedene Varianten in der klinischen Praxis. Pragmatischer Ansatz: Nach dem Schreiben des "normalen" EKG werden einfach V4, V5 und V6 von der linken Thoraxseite auf die rechte Thoraxseite umgelegt und dort spiegelbildlich zu V3, V4 und V5 angebracht:
- V3r: zwischen V1 und V4r
- V4r: 5. ICR, medioclavicular rechts
- V5r: auf Höhe von V4r, vordere Axillarlinie rechts
Alternativ können auch einfach alle Brustwand-Elektroden komplett spiegelbildlich angebracht werden.
Wichtig: Rechtsventrikuläre Ableitungen am EKG (Ausdruck, Digital etc.) immer klar markieren!
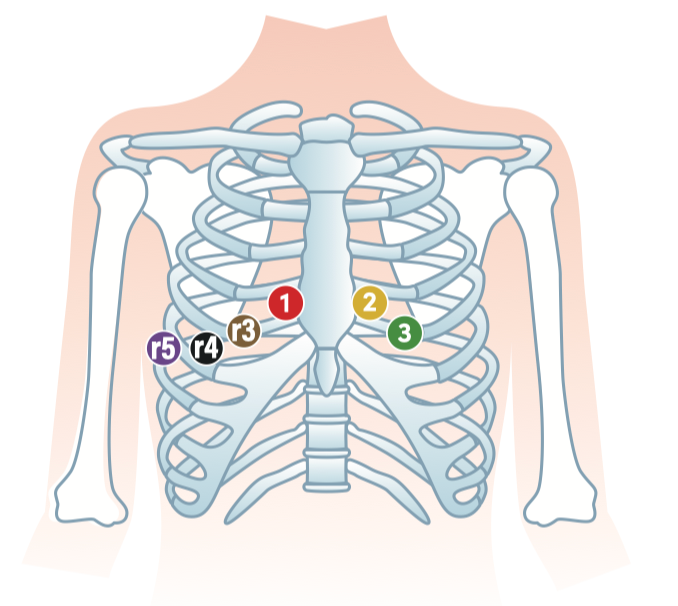
Posteriore Ableitungen
Indikation: Verdacht auf posteriore Ischämie / ischämieverdächtige Beschwerden ohne typische Ischämie-Beweise in den "Standard-Ableitungen".
Posteriore Ableitungen Elektrodenpositionen
V4, V5, V6 werden von der linken Thoraxseite auf die linke posteriore Thoraxseite umgelegt und angebracht - dabei sollen sie nicht auf, sondern unter der Skapula positioniert werden.
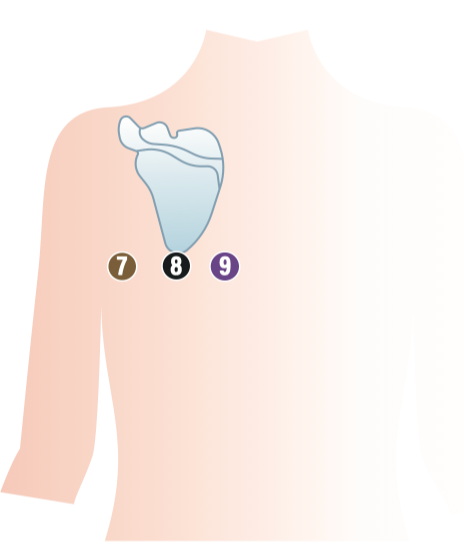
- V7: Posteriore Axillarlinie
- V8: Mittlere Skapula / Skapulaspitze
- V9: Paravertebral links
Wichtig: Posteriore Ableitungen am EKG (Ausdruck, Digital etc.) immer klar markieren!
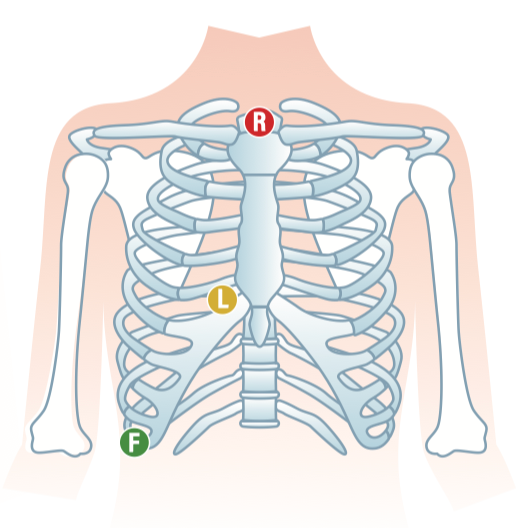
Lewis-Ableitungen
Indikation: Unklare Tachykardie, bei der die deutlichere Darstellung der P-Welle hilfreich sein kann. Typisch z.B. Differenzialdiagnostik zwischen AV(N)RT und Vorhofflattern bei regelmäßiger Schmalkomplextachykardie.
Lewis Ableitungen Elektrodenpositionen
Hier sind nur Extremitätenableitungen notwendig: Es erfolgt eine geänderte Positionierung der Elektroden RA, LA und LL, RL bleibt in der Position. Praktisch: In der Akutsituation auch direkt an der Monitor-Überwachung darstellbar!
- RA: Manubrium sterni, Jugulum
- LA: 5. ICR rechts parasternal
- LL: Rechter Rippenbogen, mittlere Axillarlinie
- Dann Ableitung I (und II) betrachten
- ggf. Erhöhung der Verstärkung auf 20mm/mV
- ggf. Anpassung Vorschubgeschwindigkeit auf 50mm/s
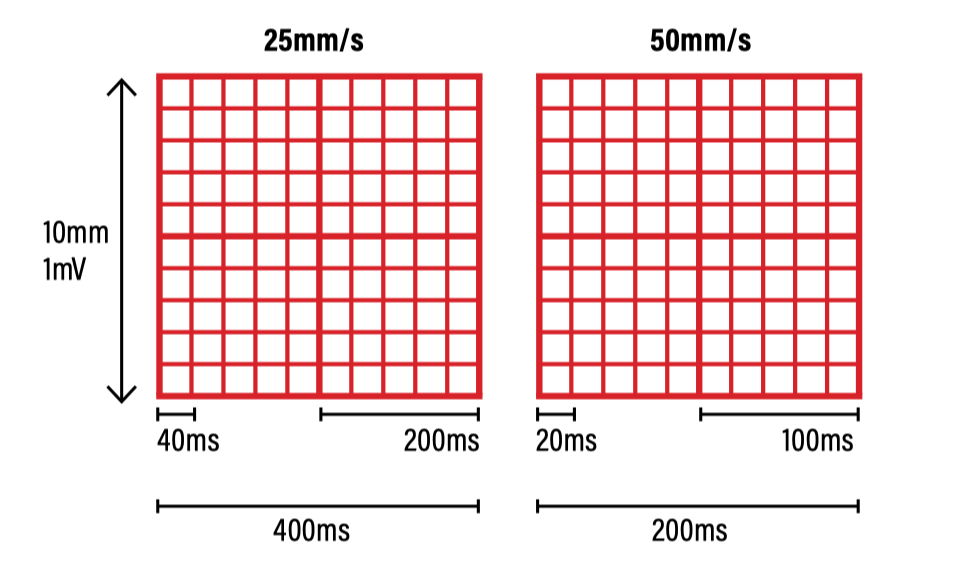
EKG-Massstab
EKG-Messungen Details
Auf dem EKG-Papier entspricht ein kleines Kästchen 1mm, fünf kleine Kästchen = ein großes Kästchen = 5mm.
In der Y-Achse entsprechen üblicherweise 10mm (in der Y-Achse) meist 1mV (siehe „Eichzacke“ am Anfang des EKGs).
Üblicherweise werden im deutschsprachigen Raum 12-Kanal EKGs mit 50mm/s und Rhythmusstreifen mit 25mm/s Vorschub geschrieben (wobei abteilungsspezifische / regionale Besonderheiten bestehen), daher ergibt sich die Umrechnung von mm → ms.
EKG-Basisbefund
Bei der EKG-Befundung gilt: Fixierungsfehler müssen vermieden werden, deshalb strukturiert befunden!
Im Erstbefund sollte beachtet werden:
- P, QRS, Rhythmus:
- Frequenz
- P-Wellen: Vorhanden? Regelmäßigkeit? Verhältnis zu QRS? (v.a. Ablt. V2, II)
- Regelmäßigkeit / sich wiederholendes Muster?
- QRS-Breite (inkompletter Block: 110-119ms; vollständiger Block: ≥120ms)
- Endstrecken
- ST-Veränderungen (Hebungen/Senkungen? Morphologie? Zusammenpassende Ableitungen?)
- QTc-Zeit
Der Mindeststandard eines Notfall-EKG-Befunds beinhaltet daher:
- Rhythmus (Sinusrhythmus? Vorhofflimmern? etc.)
- Frequenz
- Lagetyp und RS-Umschlag
- Reizleitungsstörungen (insb. Schenkelblöcke, AV-Blöcke, QTc-Zeit)
- Endstreckenveränderungen (insb. Ischämiezeichen)
Tachykardie
Verschiedene tachykarde Rhythmusstörungen siehe Leitsymptom Tachykardie und Palpitation
Bradykardie
Verschiedene bradykarde Rhythmusstörungen siehe Leitsymptom Bradykardie
Hochrisiko-EKG / OMI
Die "klassische" STEMI-Terminologie mit strikter Einteilung in STEMI vs. NSTEMI erfasst einige Hochrisiko-EKGs nicht, die ebenso eine hohe Dringlichkeit behandelt werden sollten. Daher hat setzt sich in weiten Teilen der internationalen klinischen Notfallmedizin zunehmend die Bezeichnung "OMI" (okklusiver Myokardinfarkt) als Überbezeichnung für akute koronare Verschlüsse durch. Diese beinhaltet klassische STEMIs ebenso wie Hochrisiko-EKGs.
Klassische STEMI-Kriterien
STEMI-Definition = ST-Hebungen in ≥2 benachbarten Ableitungen ≥1mm, außer:
- V2-V3:
- ♂︎ <40 J.: ≥2,5mm
- ♂︎ ≥40 J.: ≥2mm
- ♀:︎ ≥1,5mm
- V7-V9: ≥0,5 mm
- V3r/V4r/V5r: ≥0,5 mm
Hochrisiko-EKG / Hochrisiko-NSTEMI / "OMI"
(Auswahl)
- „SEMI-STEMI“ (noch nicht signifikante ST-Hebungen)
- Hyperakute T-Wellen
- De-Winter-Zeichen
- Wellens-Zeichen
- Shark-Fin-Zeichen
- (neuer) Linksschenkelblock (mod. Sgarbossa-Kriterien können hilfreich sein)
- (neu aufgetretener) Rechtsschenkelblock
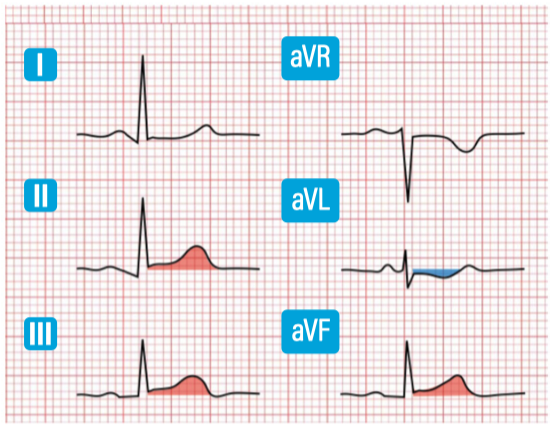
- Hoher Lateralinfarkt (ST-Hebungen aVL und V2, evtl. auch ST-Hebung I und ST-Senkung III) auch "South African Flag Sign"
- Aslanger-Zeichen (isolierte ST-Hebung in III, ST-Senkung mindestens einer Ableitung V4-V6 mit positiv / terminal positiver T-Welle), ST-Strecke V1 > V2)
- „Hauptstamm-EKG“ (ST-Hebung in aVR, Senkungen in ≥6 Ableitungen - DD diffuse subendokardiale Ischämie bei Schock / Typ2-Myokardinfarkt)
STEMI-Mimics
„Mimics“ sind EKG-Bilder, die einen STEMI imitieren können, aber primär keine Herzkatheter-Untersuchung benötigen, sondern anderen Therapie oder Abklärung.
Primär gilt daher immer: Korrelation von EKG und Patient:in bzw. Symptomatik / Anamnese.
Kritische STEMI-Mimics
- Intrakranielle Blutung (evtl. ausgeprägte T-Negativierung)
- Aortendissektion (evtl. teils intermittierende ST-Hebungen, ggf. über mehrere Versorgungsgebiete)
- Hyperkaliämie (spitze T-Wellen bis hin zu QRS-Verbreiterung)
- Lungenembolie (Sinustachykardie, T-Negativierungen v.a. über der Vorderwand)
Dringliche STEMI-Mimics
- Hyperkalziämie
- Brugada-Syndrom
- ARVD/ARVCM
- Hypertroph-Obstruktive Kardiomyopathie (HOCM)
- Hypothermie
- Perimyokarditis
- Tako-Tsubo-Kardiomyopathie
- Intoxikationen (z.B. Trizyklika)
Andere / seltenere STEMI-Mimics
- Bestehendes Ventrikel-Aneurysma
- QRS-Verbreiterung bei Blockbildern
- Herzschrittmacher-EKG
- Frühe Repolarisation
- Myokardiale Tumorinfiltration
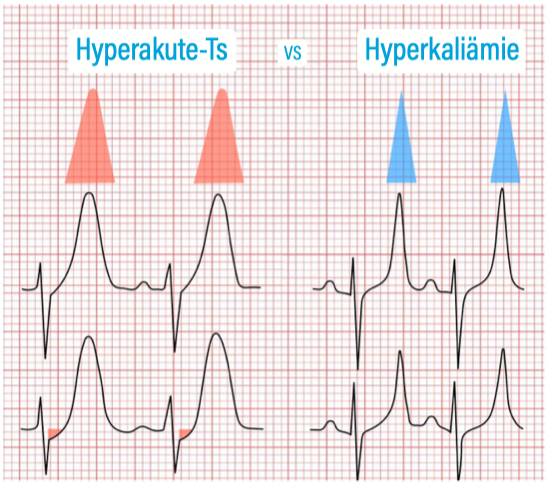
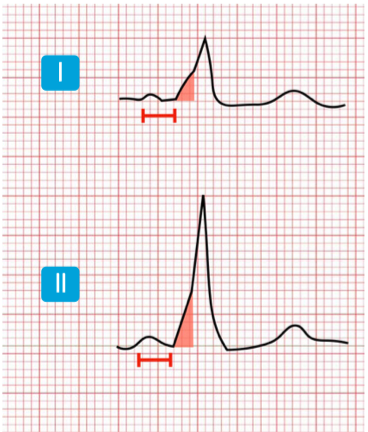
Hyperakute T-Wellen
Breite, hohe T-Wellen (teils T≥R), bei akuter Ischämie noch vor den „typischen“ ST-Hebungen. Typische breitbasige Parabel-Form mit teils diskreten ST-Senkungen/-Hebungen. DD Hyperkaliämie (eher spitz/ zeltförmig): Unbedingt rasche BGA!
Hauptstamm-EKG
Isolierte ST-Hebung in aVR (evtl. auch V1) mit ausgeprägten ST-Senkungen in mind. 6(-8) Ableitungen, oft kritisch krank wirkende Pat.:
Hinweis auf fulminanten Myokardinfarkt von LCA/Hauptstamm oder proximaler LAD (RIVA) - DD auch auftretend bei schwerer Dreigefäß-KHK oder „Typ-II-Infarkt“ mit diffuser subendokardialer Ischämie sekundär entstehend durch ausgeprägte Anämie, fulminante Sepsis, akutem Schock (z.B. GI-Blutung, Post-ROSC) etc.
Bei "Hauptstamm-EKG" immer prüfen: Gibt es eine akute nicht-kardiale Ursache (z.B. Schock, Sepsis)?
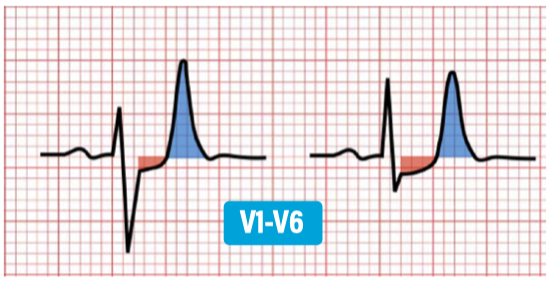
De Winter-Zeichen
Prominente T-Wellen V1-V6, aszendierende ST-Senkung ≥1mm. Kann persistierend oder intermittierend auftreten. Hinweis auf relevante Stenose LAD (RIVA).
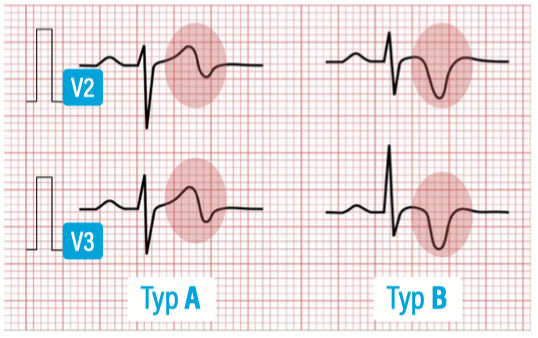
Wellens-Zeichen
- Typ A: Biphasisches T in V2/3
- Typ B: Tief invertiertes T über der Vorderwand
Wellens tritt oft intermittierend, auch nach sistierter AP auf. Teils ohne (!) Troponin-Anstieg. Hinweis auf relevante Stenose LAD (RIVA).
Linksschenkelblock - Sgarbossa-Kriterien
Anwendbar bei Linksschenkelblock plus typische/verdächtige Klinik für Myokardinfarkt:
- Neuer Linksschenkelblock (bei bekanntem Vor-EKG)
- Veränderte Morphologie bei bekanntem Block (vgl. Vor-EKG)
- Linksschenkelblock mit positivem Sgarbossa-Kriterium
(Smith-Modifizierte) Sgarbossa-Kriterien (Hinweis auf Ischämie bei mind. einem positiven Kriterium):
- Konkordante ST-Hebung ≥1mm in beliebiger Ableitung
- Konkordante ST-Senkung ≥1mm in V1-V3
- Diskordante ST-Hebung ≥1mm (mind. 25% der S-Zacke)
Auch beim Schrittmacher-EKG mit LSB-Morphologie können die Sgarbossa-Kriterien evtl. hilfreich sein, hier gilt Kriterium 2 jedoch für V1-V6.
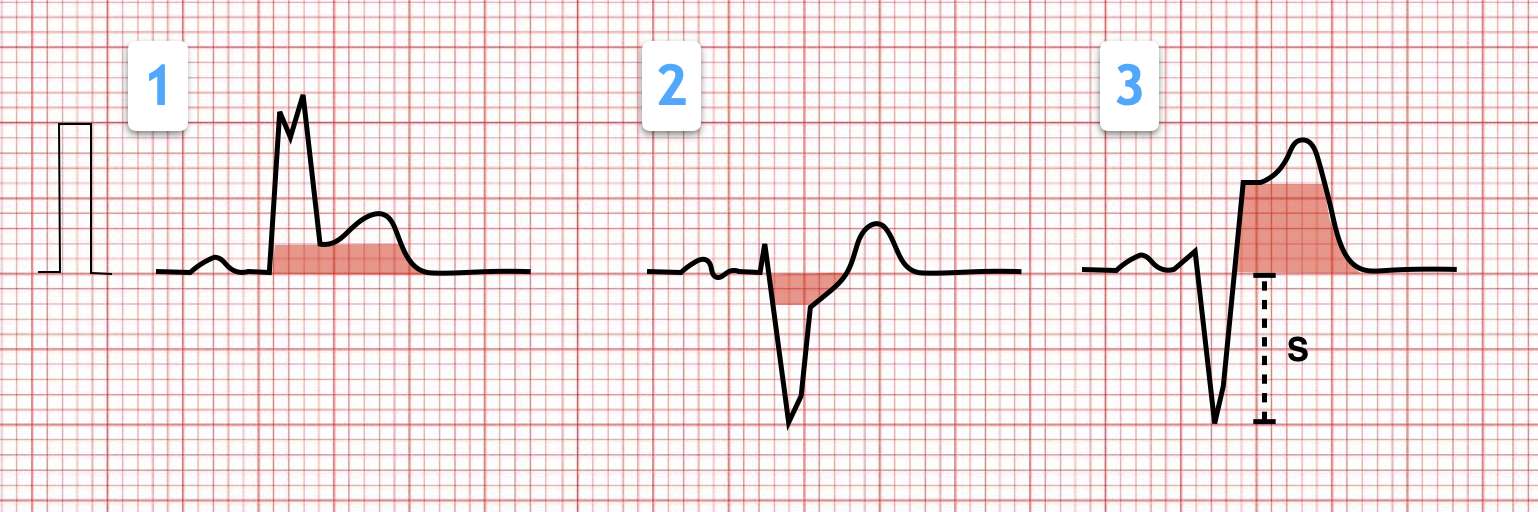
Rechtsschenkelblock
Rechtsschenkelblock plus typische/verdächtige Klinik für Myokardinfarkt:
- Rechtsschenkelblock mit ST-Hebung („Ein normaler Rechtsschenkelblock darf nicht heben")
- Neuer Rechtsschenkelblock → DD Lungenembolie erwägen
Semi-STEMI
Diskrete, (noch) nicht signifikante ST-Hebungen mit kontralateralen ST-Senkungen bei typischer Klinik. Verdächtig für früh dargestellten Myokardinfarkt.
→ Kurzfristige Verlaufs-EKGs (alle 10-20min., sofort bei neuen Symptomen)
Synkopen-EKG
Drei häufige Fallstricke bei EKG und Synkope:
- Übersehen einer Sinustachykardie bzw. keinen Grund für die Tachykardie finden.
- Mögliche DD bedenken, u.a. Infekt / beginnende Sepsis, LAE, Hypovolämie (z.B. bei Gi-Blutung)
- Übersehen von QTc-Veränderungen: Nicht nur der automatischen Auswertung vertrauen, aktiv ausmessen und dokumentieren!
- Übersehen von Brugada-Syndrom: „Auffällige“ Endstrecken immer genau befunden!
Risiko-Zeichen im EKG nach ESC
- "Auffälliges EKG"
- Brugada-Zeichen
- Ischämiezeichen (insb. Hochrisiko-EKG)
- Bradykardie <40/min, Sinuspause >3s
- AV-Block III°, AV-Block II° Typ 2 (PQ gleichbleibend, repetitiver QRS-Ausfall)
- Wechselnder LSB/RSB
- Ventrikuläre Tachykardie, schnelle supraventrikuläre Tachykardie
- QTc lang (>460ms) oder kurz (≤340ms)
- V.a. SM/ICD-Dysfunktion mit Pausen
- (Neue) Blockbilder (LSB/RSB)
- Hypertrophie-Zeichen
- T-Negativierungen / Epsilon-Welle (Arrhythmogene rechtsventrikuläre Kardiomyopathie)
WOBBLERR
Pragmatische Merkhilfe für Risikozeichen bei Synkopen-EKG
WPW (Deltawelle oder PQ <120ms)
Obstructed AV (AV-Block II° oder III°)
Block (bi-/trifaszikulärer Block, neuer LSB/RSB)
Brugada-Syndrom
Left ventricular hypertrophy (linksventrikuläre Hypertrophie)
Epsilon-Wave (bei arrhythmogener rechtsventrikulärer Kardiomyopathie ARVCM)
Repolarisation abnormality (inbesondere Long-QT-Syndrom)
Right heart strain (Zeichen der (akuten) Rechtsherzbelastung)
EKG Befundung bei Synkope
Strukturierte EKG-Befundung bei Synkope
EKG-Aspekt | Pathologischer Befund | Normalbefund |
|---|---|---|
Herzfrequenz | Bradykardie (<50/min.) Tachykardie (>110/min., besonders bei >140/min.) | Rhythmischer, normofrequenter Sinusrhythmus (bzw. arrhythmisch bei bekanntem Vorhofflimmern |
PQ-Strecke | Wechselnde PQ-Abstände Verkürzte PQ-Strecke (<120ms) | PQ-Strecke 120-200ms, |
QRS und Lagetyp | Blockbild QRS ≥120ms Bifaszikulärer Block (LAHB+RSB / LPHB+RSB) oder inkompletter trifaszikulärer Block (RSB+LAHB+AV-Block I°) V.a. Linksherzhypertrophie | Kein Blockbild, kein EKG-morphologisches Zeichen einer Hypertrophie (bzw. keine Veränderung bei bekanntem Block) |
ST-Strecke | Short-/Long-QT-Syndrom Brugada-Syndrom Charakteristische ST-Hebungen insb. V1/V2 (Typ I/II) Epsilon-Welle | QTc normwertig Endstrecken normal, kein Hinweis auf Brugada |
WPW-Syndrom
Typische Kombination aus:
- Delta-Welle: trägt aufsteigende R-Welle (Lage und Ausprägung im EKG von Lokalisation der akzessorischen Leitungsbahn abhängig)
- PQ-Verkürzung (<120ms)
Diagnose nie nur mittels EKG, sondern Kombination aus Klinik/Anamnese (v.a. plötzlich auftretende Palpitationen) und EKG-Befund. In der Notaufnahme maximal Verdachtsdiagnose möglich, weitere Festlegung durch Kardiologie/Rhythmologie.
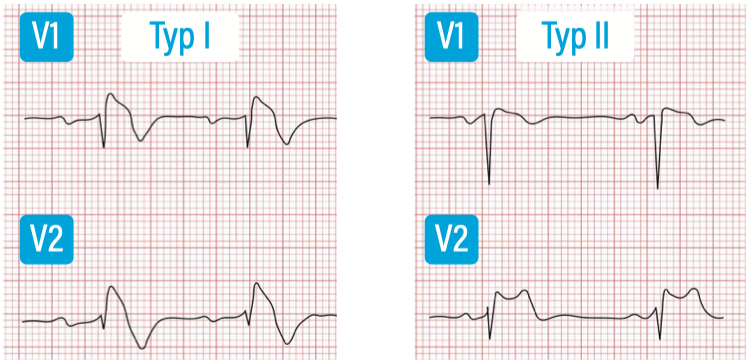
Brugada-Syndrom
- Typ I (konvexe („coved“) ST-Hebung >2mm in V1 (evtl. V2/V3)
- Typ II (sattelförmige ST-Hebung in V1 (evtl. V2/V3)
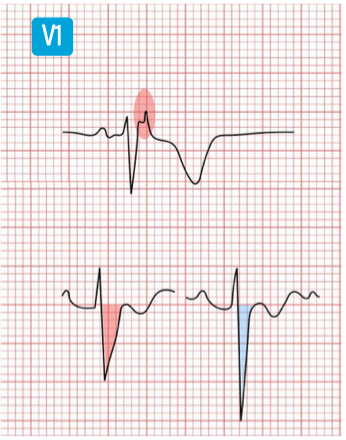
Epsilon-Welle / ARVCM
Arrhythmogene rechtsventrikuläre Kardiomyopathie
- Haken („Notch“) am Ende des QRSKomplexes in V1 (evtl. bis V3) = „Epsilon-Potential“/„Epsilon-Welle“
- T-Negativierung V1/V2 (evtl. auch V3)
- QRS-Verbreiterung, v.a. in den rechtsseitigen Brustwandableitungen V1-V3 (rot markiert, vgl. mit blauem „Normalbefund")
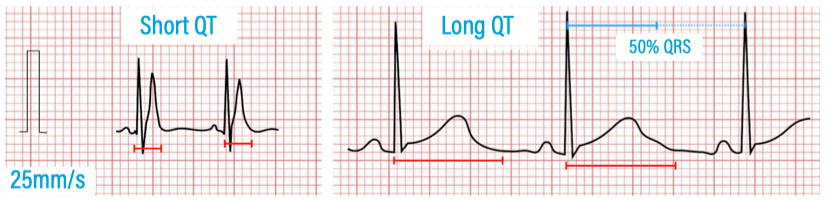
QT / QTc - Long QT und Short QT
QT-Zeit: Messung von Anfang der Q-Zacke bis Ende der T-Welle (meist in II oder V5/V6 am besten abgrenzbar). Relevant ist die frequenzkorrigierte QT-Zeit QTc.
- Long-QT
- QTc >450ms (♂︎) bzw. >460ms (♀︎)
- kritisch insb. ab >500ms QTc
- Hinweis auf extremes Long-QT: T-Welle > halbe Strecke zwischen 2 QRS-Komplexen.
- Short-QT
- <350ms QTc
- meist in Kombination mit betonter, hoher T-Welle
Besondere EKG-Bilder
Links- und Rechtsschenkelblock
- QRS-Breite ≥120ms: Vollständiger Block
- QRS-Beite 110-119ms: Inkompletter Block
Blockbilder können bei erhöhten Herzfrequenzen intermittierend auftreten (typisch z.B. bei tachykard übergeleiteten Vorhofflattern/-flimmern) - sog. „frequenzabhängiger Block“ oder „Ermüdungsblock“.
Linksschenkelblock (LSB)
Leitungsverzögerung im linken Tawara-Schenkel / linksseitigen Faszikeln. Typische QRS-Verbreiterung v.a. in V5/6, I, aVL. Untypisch bei Herzgesunden; kann Hinweis auf strukturelle Herzerkrankung sein (bzw. bei typischer Symptomatik auch Ischämie-EKG, s. Hochrisiko-EKGs).
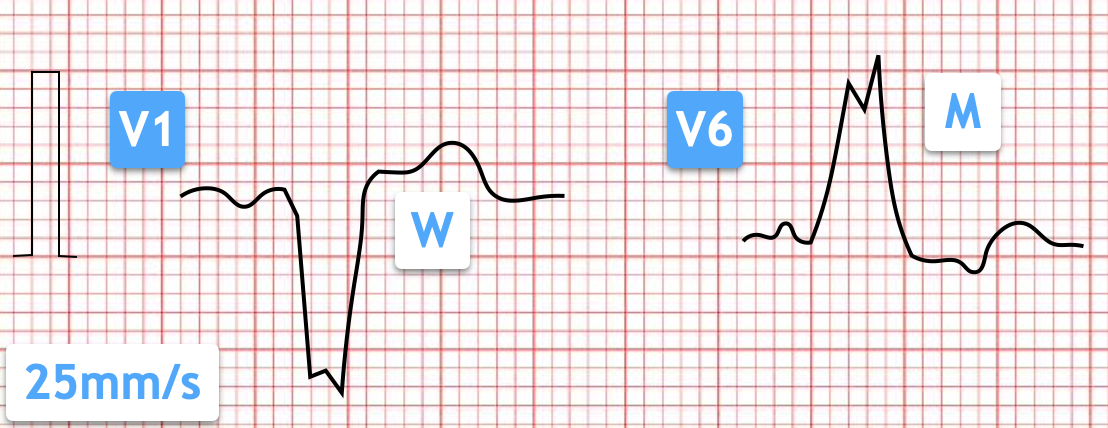
Tipp: QTc-Messung bei LSB ist häufig in der automatischen Auswertung falsch (zu lange QTc-Berechnung)!
Grobe QTC-Messung bei LSB:
- Breite des QRS messen (z.B. 140ms)
- 50% der QRS-Breite abziehen von der durch das EKG-Gerät berechneten QT-Zeit (z.B. Gerät misst 530ms : 530 - 70 = 460 ms)
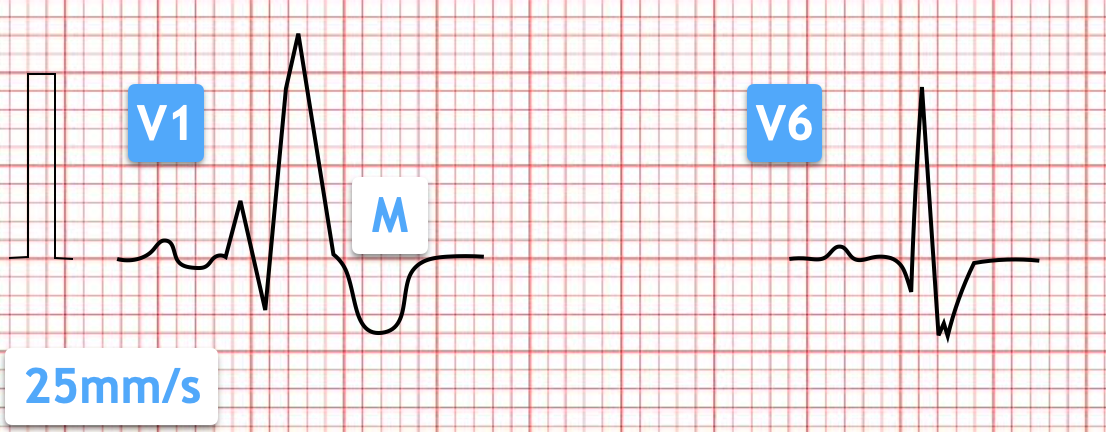
Rechtsschenkelblock (RSB)
Leitungsverzögerung im rechten Tawara-Schenkel. QRS-Verbreiterung mit „M-Konfiguration“ v.a. in V1/V2, aVR. Inkompletter RSB kann bei jungen Pat. (v.a. Sportler:innen) ohne pathologische Bedeutung auftreten. Neuer RSB kann bei entsprechender Symptomatik auf Rechtsherz-Belastung (z.B. Lungenembolie) hindeuten.
Faszikuläre Blöcke
Linksanteriorer Hemiblock
auch linksanteriorer faszikulärer Block = LAHB
Blockierung linker anteriorer Faszikel. Isoliert ohne akute Bedeutung. Definition (einfach):
- Überdrehter Linkstyp
- S-Persistenz V6
- RS-Umschlag nach V6 verzögert
Linksposteriorer Hemiblock
auch linksposteriorer faszikulärer Block = LPHB
Blockierung des linken posterioren Faszikels (selten). Isoliert unspezifisch. Definition:
- Rechtstyp oder überdrehter Rechtstyp
- RS-Umschlag verfrüht (z.B. V1/2)
Bifaszikulärer Block
Linksseitiger Hemi/Faszikel-Block plus RSB
Meist strukturelle Herzerkrankung. Bei Symptomen (Synkope) erwägen: Intermittierend höhergradige Blockierung? Definition
- LAHB + RSB oder LPHB + RSB
Trifaszikulärer Block
- Inkompletter trifaszikulärer Block: RSB + LAHB + AV-Block I°:
Bei Symptomatik (insb. Synkope) Schrittmacher-Indikation prüfen, Monitor-/Telemetrieüberwachung - Kompletter trifaszikulärer Block = Kompletter AV-Block (AV-Block III°)
Hypertrophie-EKG
EKG-Veränderungen können Hinweis auf links- bzw. rechtsventrikuläre Hypertrophie geben (kein sicheres Kriterium, ohne Echkardiografie keine definitive Diagnose möglich!)
Linksventrikuläre Hypertrophie (LVH)
- Linksachsenverschiebung (Lagetyp: Linkstyp, Überdrehter Linkstyp)
- T-Wellen Abflachung bis zu T-Negativierung
- (Linkschenkel-)Blockbildartige QRS-Verbreiterung (bis hin zu komplettem LSB)
- Vergrößerte Amplituden von S in V1/V2 und R in V5/V6
- Positiver "Sokolow-Lyon-Index" für LVH: SV1/V2 + RV5/V6 ≥ 3,5mV
Bei jungen, meist schlanken Pat. (<30-40J) ist ein positiver Sokolow-Lyon-Index ohne Krankheitswert möglich, dann jedoch bei meist normwertigem oder rechtsseitigen Lagetyp.
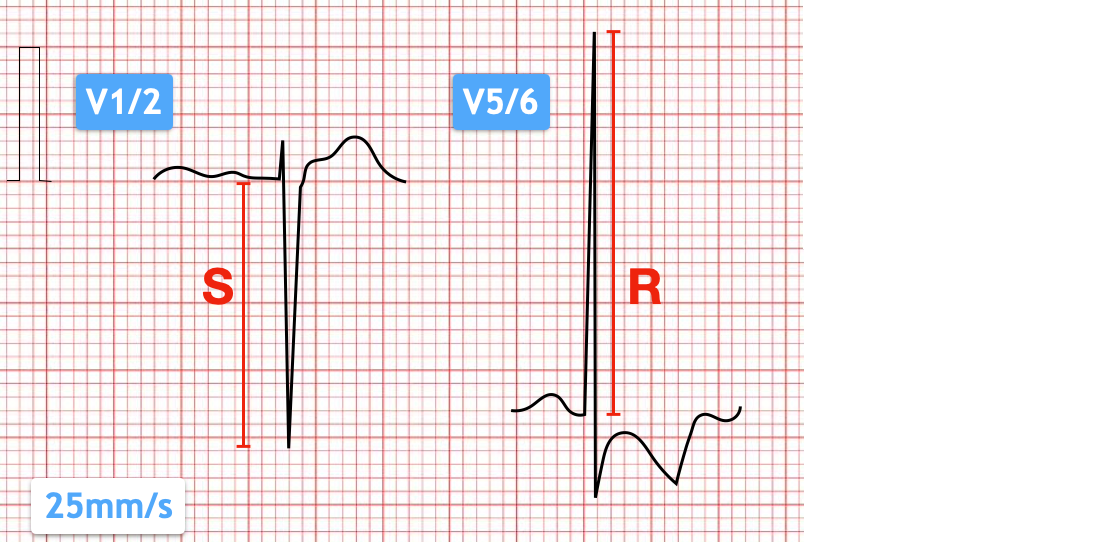
Rechtsventrikuläre Hypertrophie (RVH)
- Rechtsachsenverschiebung (Rechtstyp, überdrehter Rechtstyp)
- Vergrößerte Amplituden in R (V1/V2) und S (V5/V6)
- Positiver Sokolow-Lyon-Index für RVH: RV1/V2 + SV5/V6 > 1,05mV
- (Rechtsschenkel-)Blockbildartige QRS-Verbreiterung
Befund abseits bekannter Herzfehler deutlich seltener und unspezifischer als LVH.
Elektrolytstörungen
Kalium
Hypo- sowie Hyperkaliämien können eine Vielzahl von EKG-Veränderungen verursachen.
Typisch bei Hypokaliämie:
- Abflachung der T-Welle
- ST-Senkungen
- U-Wellen
Typisch bei Hyperkaliämie:
- Initial oft spitze „zeltartige“ T-Wellen
- Bradykardien bis zu AV-Block III° oder BARA bei Vorhofflimmern
- QRS-Verbreiterung (kritisches Zeichen!) bis zu Sinuswellen-EKG (wenn ohne kardialen Auswurf → Reanimationssituation!)
Kalzium
Typisch bei Hypokaliziämie:
- QTc-Verlängerung (Long QT)
- Selten Vorhofflimmern, Torsade de pointes
Typisch bei Hyperkalziämie:
- QTc-Verkürzung (Short QT)
- Selten vermehrte ventrikuläre Extrasystolen bis hin zu ventrikulärer Tachykardie
Magnesium
Relevant ist insb. Hypomagnesiämie, typische EKG-Veränderungen:
- PQ-Verlängerung (AV-Block I°)
- QTc-Verlängerung
- Vermehrte Extrasystolen (supraventrikuläre und ventrikuläre)
- selten Torsade de pointes und ventrikuläre Tachykardie
Medikamente
Viele Medikamenten und Substanzen können EKG-Veränderungen auslösen. U.a.:
- Rhythmusstörungen
- Bradykardie (z.B. Antiarrhythmika, Betablocker, Antihypertensiva, Digitalis)
- Vorhofflimmern/Vorhofflattern (z.B. Stimulantien, Antipsychotika)
- Ventrikuläre Tachykardie (VT) (z.B. Antiarrhythmika, Antidepressiva)
- Auslösung von VT bei Brugada-Syndrom (z.B. Antidepressiva, Propofol)
- QTc-Verlängerung
- insb. Neuroleptika, Amiodaron, Antibiotika, Propofol (Tipp: „Alle Medikamente mit „Anti-…“ kritisch erwägen)
- QRS-Verbreiterung
- Trizyklische Antidepressiva
- s. auch Medikamenten-Intoxikation
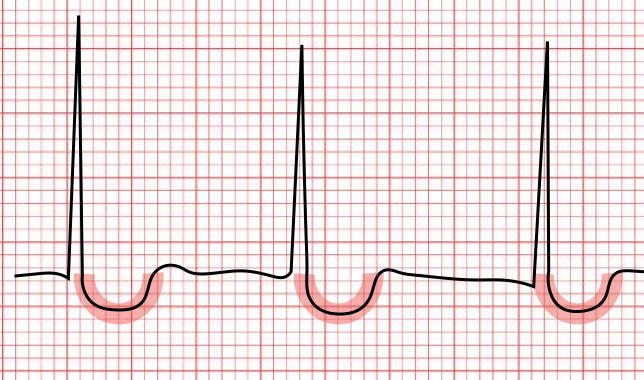
Digitalis
Typische „muldenförmige“ ST-Senkung - diese sind kein klassisches Anzeichen für Überdosierung. Hinweis auf Überdosierung = Bradykardie
(s. auch Digitalis-Intoxikation)
Artefakte und fehlerhafte Ableitungen
Schrittmacher-Artefakt / Pacing Artefakt:
Bei transkutanem Pacing kann es zu „Ghosting“-Artefakten kommen, die einem „echten“ QRS-Komplex ähnelnd, einen Auswurf vortäuschen. Bei transkutanem Pacing den kardialen Auswurf ("Capture") immer mittels (sicherem) Pulstasten, (guter) Pulsoxymetriekurve oder optimal invasiver Blutdruckmessung sicherstellen.
Falsche Herzfrequenz-Anzeige:
Der Algorithmus der EKG-Geräte und der Monitore kann QRS-Komplexe (insb. bei niedriger Amplitude) oft nicht, oder bei hohen/spitzen T-Wellen falsch, als QRS-Komplexe erkennen. So kann es zu einer falsch doppelt zu hohen, oder falsch niedrigen Anzeige der Herzfrequenz kommen. Daher sollte die automatische Herzfrequenz-Messung nicht blind übernommen werden.
Differenzierung: Manuelles Pulstasten bzw. Vergleich mit „guter“ Pulsoxymetriekurve, dann Anpassung der Amplitude und Anbringen der Elektroden an anderen Positionen
Verwechselte Ableitungen („verpoltes EKG“):
Gefährlich (weil nicht immer schnell erkennbar) ist die Verwechslung von Extremitätenableitungen, typisch die Arm-Elektroden (RA/LA) mit typischen Auffälligkeiten in Ableitung I.
Die Verwechslung von Arm- und Beinelektroden sind ohne Vergleich mit Vor-EKGs schwer erkennbar, untereinander verwechselte Bein-Elektroden zeigen meist keine signifikante EKG-Veränderungen.
Vertauschte Brustwand-Elektroden fallen oft schnell auf.
- Hinweis RA/LA vertauscht: Atypischer Rechtslagetyp, P-/QRS-/T-Negativierung in I
- Hinweis Brustwand-Elektroden: Wechselnder Anstieg der Brustwand-Ableitungen
Zittern / Tremor:
U.a. bei ängstlichen/agitierten Patient:innen, bei Parkinson oder Hypothermie. Hier können die Elektroden stammnah (abseits der großen Muskelgruppen) angebracht werden. Auch kann sich ein Tremor „ermüden“ und eine verspätete EKG-Ableitung, nach z.B. aktivem Ausstrecken der Arme, sinnvoll sein.
Interferenzen:
Im Krankenhaus untypisch (häufiger präklinisch bei Nähe zu Hochspannungs-Leitungen oder Aggregaten), teils bei implantierten Neurostimulatoren.
Evtl. kann bei entsprechender Indikation für ein dringliches EKG der Stimulator (z.B. mit einem Magnet) ausgeschaltet werden (nur nach Rücksprache mit dem implantierenden Zentrum / Abteilung!)
Pulse-Tapping Artefakt:
Ist eine Elektrode direkt über eine kräftig pulsierenden Arterie positioniert (LA oder RA-Elektrode) kann es zu bizarren Veränderungen, insb. mit extrem veränderten T-Welle kommen. Ein potentieller Hinweis ist die Zuordnung der betroffenen Ableitungen zu einem Arm (I und II bei LA-Elektrode; I und III bei RA-Elektrode).
Lösung: Veränderung der betreffenden EKG-Elektrode
Wandernde Grundlinie:
U.a. bei lockeren / trockenen EKG-Elektroden, Bewegung und Atmen von Patient:innen.
Lösung: Anpassung / Veränderung der EKG-Elektroden
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Life in the fast lane ECG library (LITFL)
- OMI-Guide - Überblick zu Hochrisiko-EKGs
- Dr. Smith's ECG Blog
- Fokus-EKG.de
- ECG Patterns of Occlusion Myocardial Infarction (2025, open access)
- Hochrisiko-EKGs Poster (Nerdfallmedizin 2021)
- EKG-Fälle "Quickies" (Nerdfallmedizin)
- STEMI und Hochrisiko-EKGs (Nerdfallmedizin 2018)
- EKG-Basics 1 und EKG-Basics 2 (Nerdfallmedizin 2018)
Literatur
- Ricci, F. et al. ECG Patterns of Occlusion Myocardial Infarction: A Narrative Review. Ann. Emerg. Med. (2025)
- Grautoff, S., Fessele, K., Bastian, D. & Knappen, N. Neue notfallmedizinische Trends in der EKG-Diagnostik – Arrhythmie, Ischämie und plötzlicher Herztod. Notf. Rettungsmedizin 1–10 (2024)
- Lindow, T. et al. Comparison of diagnostic accuracy of current left bundle branch block and ventricular pacing ECG criteria for detection of occlusion myocardial infarction. Int. J. Cardiol. 395, 131569 (2024).
- Grautoff, S. Erstellung eines 12-Kanal-EKGs in der Notfallmedizin – Schritt für Schritt. Notaufnahme up2date 05, 225–230 (2023).
- Grautoff, S., Fessele, K., Fandler, M., Knappen, N. & Gotthardt, P. „STEMI mimics“. Med. Klin. - Intensiv. Notfallmedizin 118, 35–44 (2021).
- Fessele, K., Fandler, M. & Gotthardt, P. Hochrisiko-EKG bei akutem Thoraxschmerz. Med. Klin. - Intensiv. Notfallmedizin 117, 510–516 (2021).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Hypothermia und Intoxication in der EKG-Diagnostik. Notf. Rettungsmedizin 24, 73–75 (2021).
- Fleischmann, T. & Hohenstein, C. Klinische Notfallmedizin Band 2 Skills: Emergency Medicine nach dem EU-Curriculum. (2021).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Arrhythmia und Breathing in der EKG-Diagnostik. Notf. Rettungsmedizin 23, 373–378 (2020).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Coronary Circulation in der EKG-Diagnostik. Notf. Rettungsmedizin 23, 457–459 (2020).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Das ABC des EKGs. Notf. Rettungsmedizin 23, 371–372 (2020).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Disabilities und Electrolytes in der EKG-Diagnostik. Notf. Rettungsmedizin 23, 549–552 (2020).
- Grautoff, S., Fessele, K., Fandler, M. & Gotthardt, P. Fluids und Genetics in der EKG-Diagnostik. Notf. Rettungsmedizin 23, 638–641 (2020).
- Bogossian, H. et al. QTc evaluation in patients with bundle branch block. IJC Hear. Vasc. 30, 100636 (2020).
- Smith, S. W., Dodd, K. W., Henry, T. D., Dvorak, D. M. & Pearce, L. A. Diagnosis of ST-Elevation Myocardial Infarction in the Presence of Left Bundle Branch Block With the ST-Elevation to S-Wave Ratio in a Modified Sgarbossa Rule. Ann. Emerg. Med. 60, 766–776 (2012).
- Kligfield, P. et al. Recommendations for the Standardization and Interpretation of the Electrocardiogram. Circulation 115, 1306–1324 (2007).
