Killer
- Schock
- Tachykarde / bradykarde Rhythmusstörung
- Myokardinfarkt
- Hypoglykämie, Elektrolytstörung
- Intoxikation
- (Bakterielle) Meningitis
- Kleinhirninfarkt
Red Flags
- Kardiovaskuläre Symptome, u.a.:
- Synkope, Benommenheit, Palpitationen, Dyspnoe, AP
- Fokal-Neurologische Symptome, u.a.:
- Ausgeprägte Ataxie, Diplopie, faziale Schwäche, Sensibilitätsstörung
- Pathologischer Spontannystagmus (vertikal oder richtungswechselnd)
Erste Schritte
- Akut kritisches Problem?
- Vorgehen nach ABCDE (insb. Blässe? Marmorierung? AP? Dyspnoe?)
- 12-Kanal EKG (Rhythmusstörung? Ischämiezeichen?)
- Venöse BGA (Blutzucker, Elektrolyte, Laktat, Hb)
- Hinweis auf gefährliche Co-Symptomatik? („Schwindel+1“)
- Zusätzliche Symptomatik / "Red Flags": Verdacht auf spezifische Genese, z.B.
- Palpitationen / Tachykardie oder Bradykardie
- Infekt / Sepsis
- Auffällige Laborwerte insb. Elektrolyte, Anämie
- Immer vollständige neurologische Untersuchung: Red Flags?
- Bei Neuro-Auffälligkeiten: CCT (+ ggf. Angiografie)
- Zusätzliche Symptomatik / "Red Flags": Verdacht auf spezifische Genese, z.B.
- „Purer Schwindel“ → Abklärung nach zeitlichem Verlauf und Auslöser
- Aktuell anhaltender Schwindel oder episodisch auftretend?
- Was sind mögliche Auslöser (" Trigger")? z.B. „immer nach Blutdrucktablette…“ oder „immer, wenn ich mich im Bett umdrehe/mir die Schuhe zubinde…“
Tipps
- Schwindel ist für Patient:innen ein schwer fassbarer Begriff. Oft werden „Benommenheit“ ebenso wie „Präkollapsgefühl“, aber auch „Gangunsicherheit“ (z.B. bei PNP) unter dem Begriff „Schwindel“ zusammengefasst. Genauere Anamnese ist hier hilfreich - die Patient:in soll den Schwindel mit eigenen Worten beschreiben: Zentrale Unterscheidung “Präkollaps” bzw. "Benommenheitsgefühl" vs. “Schwindel” - aber auch dies ist letztlich nicht 100% verlässlich.
- Häufigste Ursache von „isoliertem“ Schwindel: BPLS
- Relativ häufige Differenzialdiagnose: "Persistierender postural-perzeptiver Schwindel" (PPPD): Funktionelle Ursache, früher auch als "phobischer Schwankschwindel" bezeichnet. Ausschlussdiagnose!
Fokus Präklinik
- Red Flags prüfen, Killer aktiv erwägen
- Erste Schritte, insb.:
- Fokussierte Neuro-Untersuchung
- Immer 12-Kanal-EKG (Rhythmusstörung? Ischämie?)
- BZ
- Transportziel: Kaum ambulant abschließend zu klären
- Wenn Situation / Genese unklar: Klinik mit Neurologie, optimal + HNO
GuruFacts
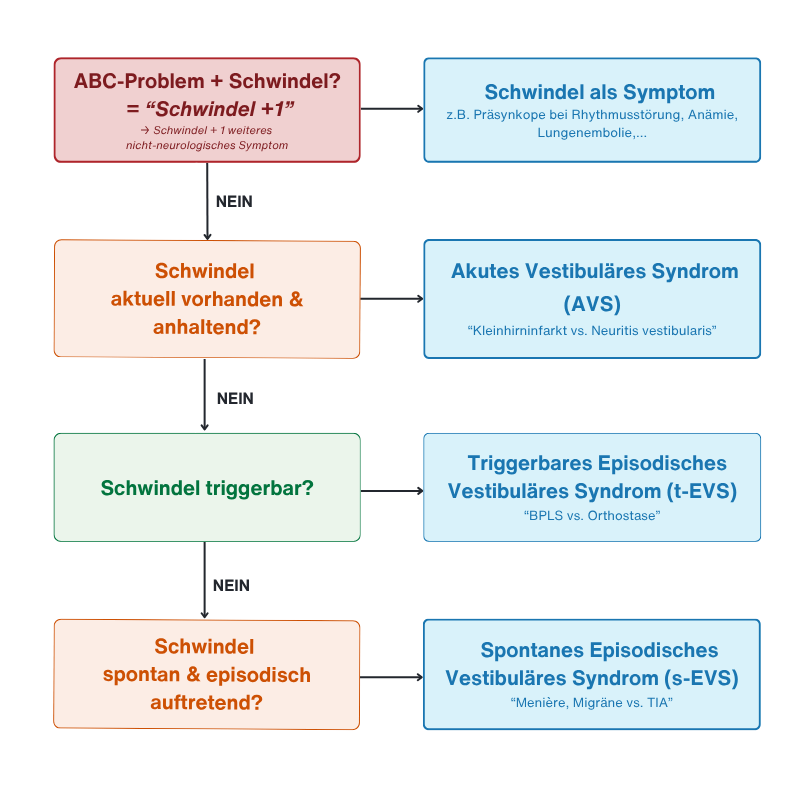
Schwindel - Ablauf
- Ausschluss kritisches ABC-Problem (auch "Schwindel + 1 = Schwindel plus mind. ein weiteres, nicht-neurologisches Problem)
- Dann Einteilung nach:
- Schwindel aktuell vorhanden und anhaltend: Akutes vestibuläres Syndrom (AVS)
- Schwindel triggerbar: Triggerbares Episodisches Vestibuläres Syndrom (t-EVS)
- Schwindel spontan und episodisch auftretend: Spontanes Episodisches Vestibuläres Syndrom (s-EVS)
→ Detail-Flowchart: GuruFacts Schwindel
AVS: Akutes Vestibuläres Syndrom
Konstanter Schwindel (spontan begonnen, länger und auch aktuell anhaltend).
Ursachen:
- Peripher: z.B. akute Vestibularisneuropathie (“akute periphere unilaterale Vestibulopathie”, oft auch "Neuritis Vestibularis")
Benignes Krankheitsbild mit typischerweise unidirektionalem, horizontalen Spontannystagmus, ohne fokal-neurologisches Defizit und nur leichte Gangataxie - Zentral: Kleinhirninfarkt oder (selten) Hirnstammischämie, meist mit zusätzlichem fokal-neurologischem Defizit (insb. Hirnnerven); in seltenen Fällen auch ohne Defizite
Weitere, seltene Ursachen
- Sonderfall "anhaltend, aber getriggert“
→ Trigger? Typisch: (Knall-) Trauma oder neue Medikation / Drogen - Wernicke-Syndrom
- Multiple Sklerose
- Labyrinthitis
Checkliste AVS
- Fokussierte neurologische Untersuchung
- insb. (Hemi-) Ataxie: Koordinationsstörung? (Finger-Nase-Versuch - Seitendifferenz?)
- Vertikaler oder richtungswechselnder Spontannystagmus?
- Einseitige Hörminderung?
- Sonstiges fokalneurologisches Defizit?
- HINTS-Test (bei Schwindel mit Nystagmus)
- Erhöhtes neurologisches / kardiovaskuläres Risikoprofil: Zentrale Genese erwägen!
- Vorgehen nach (vermuteter) Ursache:
- V.a. zentrale Genese: „Stroke-Management“: typisch CCT (+Angiografie), neurologische Weiterbehandlung, zeitnah MRT
- V.a. periphere Genese: Neuro-/ HNO-Weiterbehandlung
HINTS-Test
Cave: HINTS-Test ist nur evaluiert für Pat. mit anhaltendem Schwindel und spontanem Nystagmus oder Blickrichtungsnystagmus.
HINTS
HINTS-Test Head Impulse, Nystagmus, Test of Skew | |
|---|---|
Untersuchung und Technik | Beurteilung |
Kopfimpulstest (“Halmagyi”) Kopf ruckartig nach links und rechts drehen: Pat. soll Untersucher:in fixieren. Nicht immer vorhersehbar für Patient:in machen. Ca 20° zur Seite, dann rasch zur Mitte, zwischen langsam und schnell und Seiten wechseln. | „Normalbefund“: „Pathologischer“ Befund: |
Nystagmus (Optimalerweise mit Frenzelbrille untersucht; alternativ soll Pat. versuchen, „in die Ferne“ oder durch ein vorgehaltenes weißes Blatt Papier zu blicken):
| Einseitiger, horizontaler (spontaner) Nystagmus: Richtungswechselnder und/oder vertikaler Spontan-Nystagmus: Tipp: Minimaler „Endstellnystagmus“ bei extrem lateralen Blick in beide Richtungen ist normal! |
Test of Skew (Test auf Bulbusdeviation) Alternierendes Abdecken eines Auge, Pat. sieht gerade aus | Vertikaler Positionswechsel der Bulbi (ein Auge blickt etwas mehr nach oben/unten): |
T-EVS: Triggerbar Episodisches Vestibuläres Syndrom
Triggerbare Schwindelattacken z.B. Auslösung durch Bewegung (klassisch z.B. „im Bett beim Umdrehen“).
Häufige Ursachen:
- Benigner paroxysmaler Lagerungsschwindel (BPLS)
- Orthostase / Hypotension
- erwäge auch Medikamenten-Nebenwirkung (neue / veränderte Medikation)
Weitere, seltene Ursachen
- “central paroxysmal positional vertigo” (CPPV) durch strukturelle Läsion wie Schlaganfall
- hier meist zusätzlich fokalneurologisches Defizit - TIA des posterioren Stromgebiets bei kompressionsbedingtem A.-vertebralis-Syndrom
- Carotis-Sinus-Syndrom
- Posturales Tachykardiesyndrom (inadäquater HF-Anstieg ohne RR-Abfall beim Wechsel von liegender Position zu stehender Position)
Checkliste t-EVS
- Hinweise auf hämodyamische (z.B. orthostatische) Genese?
- Abklärung analog zu (Prä)synkope, ggf. Volumenstatus optimieren
- Wenn keine klare Ursache: BPLS-Diagnostik = Lagerungsmanöver
- 90% Ursache: Posteriorer vertikaler Bogengang
- Diagnostik via Dix-Hallpike Manöver
- Therapie via "Epley-Manöver" oder (modifiziertes) "Semont-Manöver"
- Sonderfall: Horizontaler Bogengang (relativ selten)
- Diagnostik „Head Roll Test“
- Therapie: "Gufoni-Manöver“
- 90% Ursache: Posteriorer vertikaler Bogengang
- BPLS: Üblicherweise ambulante Versorgung möglich - dann Pat. möglichst Anleitung für Lagerungsmanöver mitgeben, soll diese dann mehrfach täglich zu Hause durchführen - keine "Schonung"
- Falls Entlassung nicht möglich/Befund unklar: HNO-/Neuro-Weiterbehandlung
S-EVS: Spontanes Episodisches Vestibuläres Syndrom
Schwindelattacke/n, spontan auftretend, kein klarer Trigger, nicht anhaltend.
Ursachen:
- M. Menière
- vestibuläre Migräne
- TIA im posterioren Stromgebiet
- Herzrhythmusstörung (rhythmogene Präsynkope)
Checkliste s-EVS
- Erhöhtes neurologisches bzw. kardiovaskuläres Risikoprofil oder zusätzlich akute /Z.n. Neuro-Symptomatik
→ akute „Neuro-TIA Abklärung“ (Bildgebung / Gefäßdarstellung, LZ-EKG) - Alternativ: Rhythmogene Genese (Präsynkope) bedenken (Palpitationen? Neue Medikation?): Ggf. weitere stationäre Abklärung erwägen
Lagerungsmanöver
Relevant für Diagnostik des benignen paroxysmalen Lagerungsschwindels (BPLS).
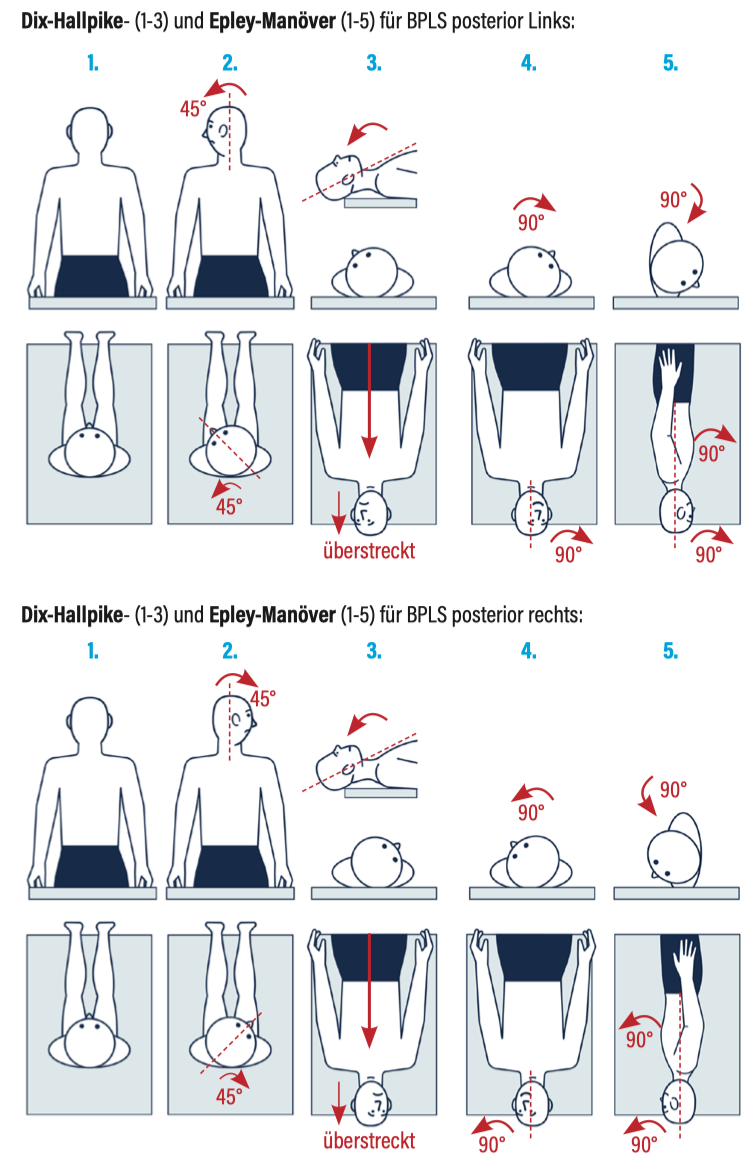
Dix-Hallpike + Epley Manöver (posteriorer BPLS)
- Dix-Hallpike (Schritt 1-3)
Positiv (= v.a. BPLS) bei rasch nach Lagerung einsetzendem vertikalen Nystagmus (v.a. sichtbar mit Frenzel-Brille) mit Übelkeit / Schwindel, teils auch Erbrechen - Epley-Manöver (Schritt 1-5)
Beinhaltet Dix-Hallpike-Manöver, ergänzt um weitere Lagerung zur Therapie des posterioren BPLS
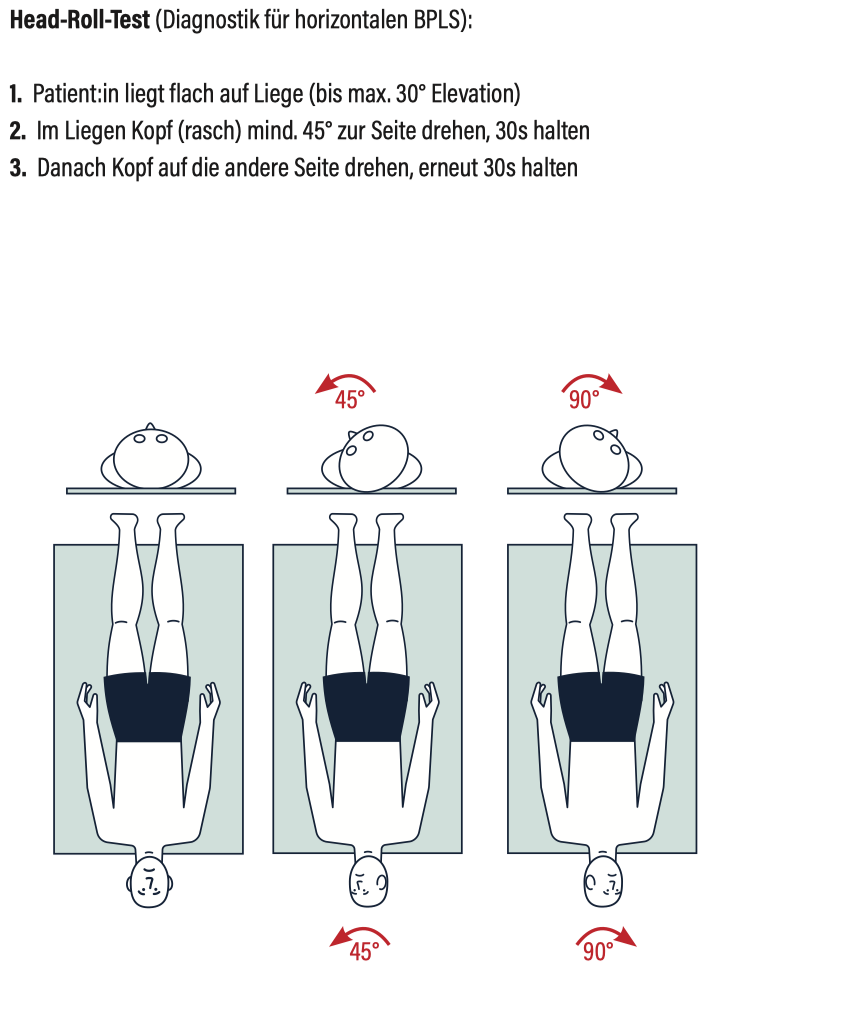
Head-Roll-Test + Gufoni Manöver (horizontaler BPLS)
- Head-Roll-Test
Positiv (= v.a. BPLS des horizontalen Bogenganges) bei rasch nach Seitenlagerung (Schritt 2) und Kopfdrehung auf andere Seite (Schritt 3) einsetzendem horizontalen Nystagmus (v.a. sichtbar mit Frenzel-Brille)- Bei Nystagmus "nach unten" schlagend ("geotroph"): Betroffene Seite ist diejenige, die bei Kopfdrehung in diese Richtung mit stärker ausgeprägtem Nystagmus auffällt
- Bei Nystagmus "nach oben" schlagend ("apogeotroph"): Betroffene Seite ist diejenige, die bei Kopfdrehung in diese Richtung mit schwächer ausgeprägtem Nystagmus auffällt
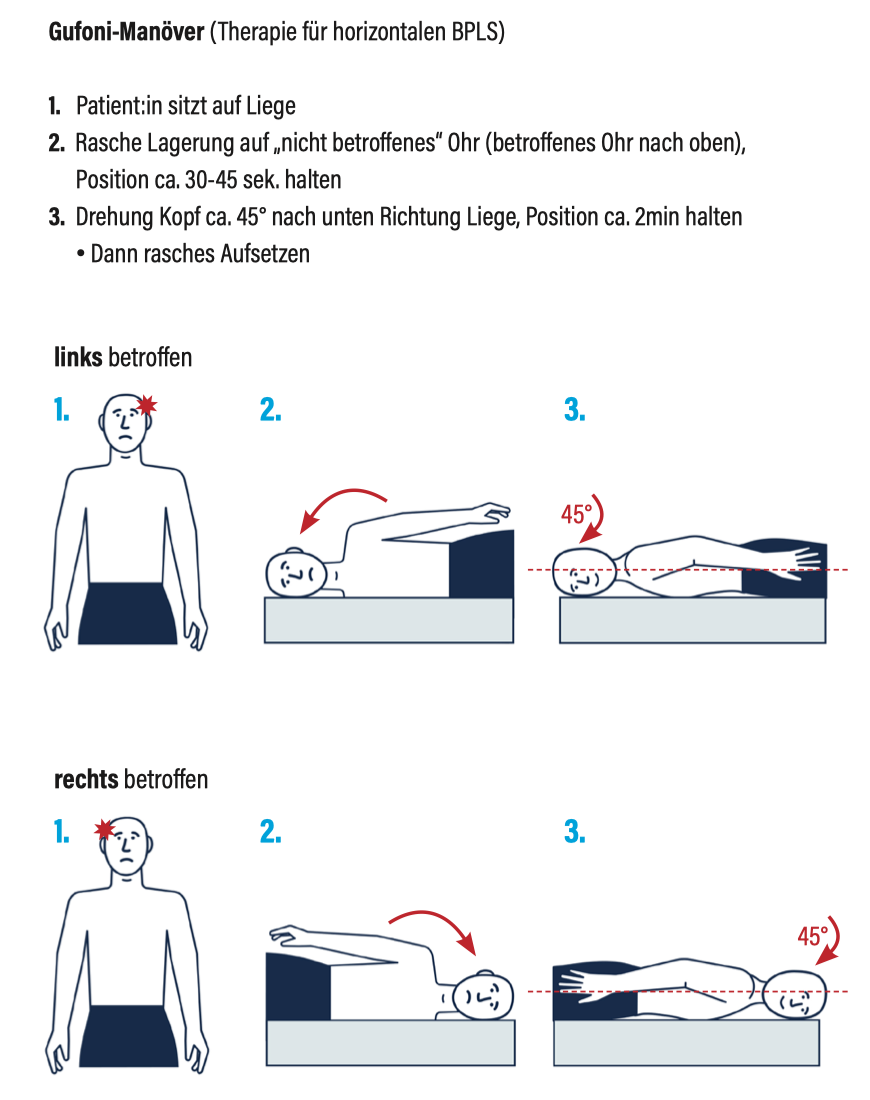
- Gufoni-Manöver
Lagerung auf die (vermutlich) betroffene Seite, sonst ggf. pragmatisch auf beide Seiten lagern.
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Lagerungsmanöver - Anleitung (LMU)
- Schwindel / Lagerungsschwindel (Akutneurologie.de 2025)
- GRACE-3 Guidelines Acute dizziness and vertigo (AEM 2023)
- Who should we do the HINTS exam on? (Dr. Johns, 2023)
- Vertigo RCEM learning (RCEM 2022)
- Nerdfacts Schwindel (Nerdfallmedizin 2021)
- Vertigo - the big 3 (Life in the fast lane 2018)
- Schwindel - was nun? (Nerdfallmedizin 2018)
Literatur
- Machner, B. Notfalluntersuchung bei akutem Schwindel – Schritt für Schritt. Notfallmedizin up2date 20, 135–140 (2025).
- Tarnutzer, A. A. u. a. Diagnosis and treatment of vertigo and dizziness. HNO 1–13 (2025).
- Edlow, J. A. et al. Guidelines for reasonable and appropriate care in the emergency department 3 (GRACE‐3): Acute dizziness and vertigo in the emergency department. Acad. Emerg. Med. 30, 442–486 (2023).
- Pelletier, J., Koyfman, A. & Long, B. Pearls for the Emergency Clinician: Posterior Circulation Stroke. J. Emerg. Med. 65, e414–e426 (2023).
- Machner, B. & Heide, W. Akuter Schwindel: Ersteinschätzung in Notarztdienst und Notaufnahme. Notfallmedizin up2date 17, 291–305 (2022).
- Thömke, F. Benigner peripherer paroxysmaler Lagerungsschwindel. HNO 69, 843–860 (2021).
- Scheuer, V., Neubert, C. & Schick, B. Schwindel in der Notaufnahme: Was nun? Notaufnahme up2date 2, 23–34 (2020).
- Edlow, J. A., Gurley, K. L. & Newman-Toker, D. E. A New Diagnostic Approach to the Adult Patient with Acute Dizziness. J. Emerg. Med. 54, 469–483 (2018).
- Zamaro, E., Vibert, D., Caversaccio, M. & Mantokoudis, G. «HINTS» bei akutem Schwindel: peripher oder zentral? Swiss Méd. Forum 16, 21–23 (2016).
- Kattah, J. C., Talkad, A. V., Wang, D. Z., Hsieh, Y.-H. & Newman-Toker, D. E. HINTS to Diagnose Stroke in the Acute Vestibular Syndrome. Stroke 40, 3504–3510 (2009).
- Seemungal, B. M. & Bronstein, A. M. A practical approach to acute vertigo. Pr. Neurol. 8, 211 (2008).
- Brevern, M. von & Lempert, T. Benigner paroxysmaler Lagerungsschwindel. Nervenarzt 75, 1027–1037 (2004).